Имплантиране
Какво е имплантиране?
Думата имплантиране има латински произход - както повечето съвременни научни термини. Тъй като по времето на Римската империя се обособяват и започват да се развиват основните области на човешкото познание, е нормално да се поставят и основите на специализираната терминология. По онова време в Рим е разпространен основно латинският език, поради което и основните думи, с които се обозначават различните понятия, имат латински корен. Донякъде това предизвиква учудването на древните гърци, тъй като някъде до III - II век преди Новата Ера именно в Елада културата и науката са развити на много по-високо ниво. Жителите на областта Лаций (чиито административен център е град Рим и където дори до днес има футболен отбор Лацио) са възприемани като варвари или, в най-добрия случай, като добри войници и стратези. Това кара гръка Еврипид да изрече крилатата фраза: този див, див Лаций! Необяснимо как, неговият варварски език неусетно се превърна в изразно средство за най-високите човешки достижения! Всъщност няма нищо необяснимо - по онова време град Рим бавно, но сигурно се превръща в световна метрополия и там отиват да живеят, учат и работят най-способните хора от всяка една сфера. Този процес се случва постепенно и поради това в началото хората са доста резервирани - по онова време като център на древния свят се възприема Гърция, а най-големият град Атина е столица на науката, културата, религията и всичко останало. И изведнъж... как така Рим? Много гърци обаче бързо усещат развитието на обществените процеси - образованието и науката се развиват там, където има като цяло силна икономика, финанси, политическо влияние и не на последно място - държавата се оформя като регионална и глобална военна сила. Подобно на евреите и арменците, гърците са един интелигентен и ориентиран етнос и поради това започват да мигрират към Рим - така по естествен път някои гръцки термини са пренесени към латинския език. В медицината обаче са налице и много дублиращи се термини - някои от тях са с гръцки, а други с латински корен и двете се използват еднакво често. Така например в областта на стоматологията се среща и коренът одонтос, който е с гръцки произход, и коренът dens, dentis - който пък е изцяло латински. И двете думи обозначават анатомичния обект зъб. За понятието език латинският корен е lingua, а древногръцкият - glossa; първият се използва много по-често, но и вторият намира приложение - например в анатомичната номенклатура за означаване на някои черепно - мозъчни нерви като n. hypoglossus et n. glossopharyngeus.
Около 700 години след това, през мрачната епоха на Средновековието, латинският език вече напълно доминира във всяка една научна област, като именно поради тази причина много думи с латински корен са се запазили и до днес. Същото е положението и с термина имплантиране - произлиза от предлога ин (който означава в) и глагола плантаре - отглеждам растение, засаждам нещо. За благозвучие и с цел по-лесно изговаряне съгласната н се преобразува в м - не се изговаря инплантиране, а имплантиране. Самият глагол в инфинитив на български език е имплантирам, а субстантивираната форма е имплантиране; като нейно пряко производно се явява и съществителното имплант или имплантат. Също за благозвучие е приета формата имплантат, а не имплантант - което пък се римува с професията комедиант и според покойния професор Трифон Михайлов от факултета по дентална медицина в Пловдив точно по тази причина лингвистите са приели за граматически правилно да се изписва и изговаря имплантат. В съвременния забързан свят всеки един от нас се опитва да предаде максимално количество информация за възможно най-кратко време, поради което и напоследък се използва повече съкратеният термин имплант.
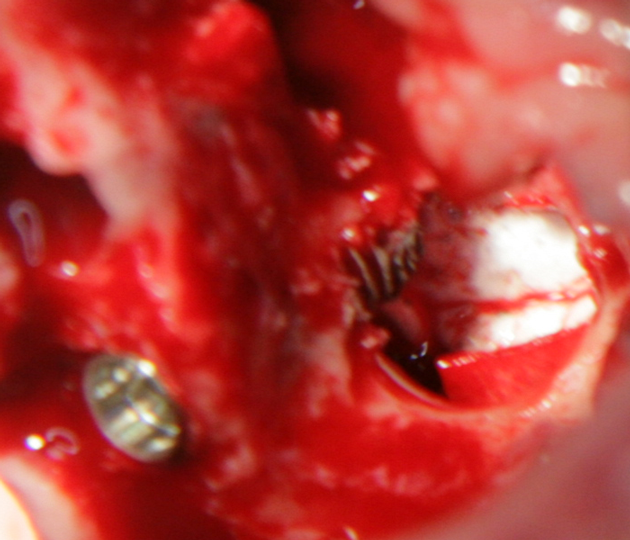
Имплантиране на вътрекостната част на винтов титанов имплант - нарича се още имплантатна платформа. На същия етап е повдигнат и подът на максиларния синус - латерален синуслифт. Под синусната лигавица има аплицирана колагенова мембрана - с цел изолация на оперативното поле. Около имплантатната платформа се поставя така наречената изкуствена кост. Постепенно костният трансплантат се резорбира и се замества от здрава автогенна костна тъкан. Двете снимки са доста неясни, тъй като са направени през далечната 2009 година - т.е. това са едни от първите клинични случаи на нашия екип. По това време все още нямаше толкова много технически възможности за интраорални снимки - поради което случаят е заснет с огледално - рефлексен фотоапарат на компанията Canon, модел EOS450. През 2025 година дори и мобилните телефони вече имат много по-големи възможности и изображенията, заснети с тях, са с много по-високо качество от горната снимка.

Титанова мрежа, която е фиксирана върху имплантатната платформа. Металните мрежи са ригидни и осигуряват едно доста добро имобилизиране на костния трансплантат - което и в крайна сметка го предпазва от резорбция. Това осигурява един доста по-добър постоперативен резултат. Процедурата по увеличаването на костния обем изглежда травматична и болезнена (а също и изключително кървава), но в действителност не представлява нещо по-страшно от екстракцията на един зъб. Единствено оперативното време е доста по-дълго, тъй като повечето зъбни екстракции имат продължителност от порядъка на 10 - 15 минути, а поставянето на имплант и изкуствена кост изисква доста повече време. При наличие на достатъчно клиничен опит (а и теоритични познания) имплантирането, апликацията на костозаместител, имобилизацията на графта и адаптацията на меките тъкани отнемат от порядъка на един час и десет или двадесет минути при единичен имплант. Това твърдение обаче е доста условно, тъй като всеки пациент и всяка операция в различни участъци от съзъбието имат своите специфични особености - налице са значителни вариации. При поставяне на по-голям брой зъбни импланти оперативното време нараства, но не пропорционално; така например имплантирането на две платформи и повдигането на пода на максиларния синус отнема на нашия екип средно по 90 минути - час и половина. В повечето случаи оперативният достъп е идентичен за поставянето на един, два или три импланта; при необходимост от оперативна намеса в контралатералния участък обаче (или на противоположната челюст) времето на интервенцията нараства на практика два пъти.
Настоящата уеб-страница се поддържа от екипа на Ралев Дентал АД. Цялото текстово съдържание, както и всички снимки и векторни графики в нея са създадени и публикувани с една определена цел - да се информира българското общество възможно най-подробно относно всичко, свързано с медицинската процедура имплантиране. Една пациентка на нашия екип преди започването на своето лечение съвсем правилно заяви - информиран означава защитен! Това е нашата крайна цел - всеки, който желае, да бъде информиран и като следствие - защитен от вземането на погрешни решения за живота и здравето си. Ако желаете безплатен преглед и изготвяне на лечебен план, можете да се обадите на телефон 0888 646003 или 032 642056. Отговаряме и на запитвания по е-мейл на адреси ralev@dentist.bg, office@ralev-dental.bg, help@ralev-dental.bg и support@ralev-dental.bg. Нашата дентална практика се намира в град Пловдив, на адрес улица "Любен Каравелов" 9Б, етаж 5, офис 7.
В най-общия случай при споменаване на понятието имплантиране широката аудитория веднага си представя поставянето на зъбни импланти. В Европейския Съюз има издадено разрешение за употреба на 4000 лекарства; медицинските изделия, които имат СЕ-сертификат пък, са само 144 000 броя. За медицинско изделие се смята всичко, което влиза в пряк досег с организма на пациента - в регулативния стандарт не влизат лабораторните консумативи и много помощни средства. Тъй като обеззъбяването представлява един наистина тежък проблем в световен мащаб, статистически най-често се извършва имплантиране на вътрекостната част на зъбните импланти. Освен зъбните импланти обаче, в човешкия организъм се имплантират всякакви чужди тела с цел диагностика, профилактика и лечение на различни видове заболявания. Дори и запълването на един кариозен дефект всъщност представлява имплантиране на обтуровъчния материал в тъканите на организма и изисква съответните медицински познания. По този начин се оказва че имплантирането е една важна медицинска процедура, която в някои случаи може да се окаже животоспасяваща - например поставянето на пейсмейкър, сърдечни клапи или изкуствени отвори за изтичане на мозъчен ликвор към външната среда, които осигуряват понижаване на вътречерепното налягане. В по-големия процент от случаите обаче имплантирането не е от ключово значение за спасяването на живота на пациента; то води единствено до подобряване на качеството на този живот, като много често това подобрение може да бъде значително и пациентът да се чувства пълноценен и трудоспособен за години напред. Именно по тази причина тук ще бъдат описани по-подробно различните видове медицински изделия, които се имплантират в човешкия организъм.
Имплантиране на зародиш
Съвсем отделна и изключително обширна тема е имплантирането на оплодената яйцеклетка в ендометриалната стена - така нареченото изкуствено оплождане след успешно проведена in vitro процедура, която успя да предизвика революция в репродуктивното здраве в световен мащаб. За първи път това е извършено през 80-те години на ХХ век и е една от процедурите, които без съмнение са успели да предизвикат революция в областта на цялата медицина. Тъй като нашият екип е амбициозен и упорит (или тъп и упорит в зависимост от ситуацията), ще се опитаме да дадем пълно описание на термина имплантиране и ще опишем по-подробно и имплантирането на човешкия зародиш в началото на вътреутробното развитие на всеки един от нас. Процесите на репродукция на човешкия вид са изключително важни, а за много религии и философии са издигнати буквално в ранга на божествен култ; при тяхното нарушаване жените и техните парнтьори изключително често изпадат в тежки депресивни състояния и нерядко дори се явяват суицидни рискове. Точно по тази причина ще дадем колкото е възможно по-подробно описание на имплантирането на новосформирания зародиш в маточната стена, въпреки че това изобщо няма особена връзка с медицинската специалност имплантология.
Всъщност ин витро (буквално в стъкло) се извършва оплождането - имплантирането на новосформираната зигота се извършва ин виво в организма на бъдещата майка. Ин витро е вид асистирана репродуктивна технология, при която оплождането на яйцеклетката се извършва извън тялото на жената, в лабораторни условия (буквален превод от латински - in vitro означава в стъкло). В началото на 80-те години в българското общество се говореше за бебе в епруветка и дори имаше опити това да се наложи като официален медицински термин - за да не навлизат толкова много чуждици в българския език. По различни етични съображения обаче това не се случи. След оплождането се създават един или няколко ембриона, които впоследствие се имплантират в маточната стена с цел постигане на бременност. Това е метод за лечение на безплодие, който включва хормонална стимулация, извличане на яйцеклетки и сперматозоиди с последващ трансфер на ембрионите в матката.
За успешната процедура е необходима първоначална хормонална стимулация. Пациентката приема хормонални препарати с цел да се стимулират яйчниците за производство на повече яйцеклетки. Тази стимулация далеч не е безобидна и има много и неприятни странични ефекти - напрегнатост, раздразнителност, повишена нервна възбудимост или обратно - склонност към депресивни състояния, упорити кожни обриви и сърбеж, главоболие и световъртеж. Кръвното налягане може да варира, явяват се периоди на продължително безсъние или обратно - пациентката става отпусната и сънлива и спи дори по 10 - 12 часа на денонощие. Следва извличането на яйцеклетки - това се извършва чрез пункция под ехографски контрол. В някои специфични случаи обаче се налага вземане на донорска яйцеклетка - при липса на нормални репродуктивни клетки у бъдещата майка, както и при съмнения за различни генетични дефекти. След химиотерапия или особено след хормонална терапия на карцином на гърдата много често репродуктивната функция е на практика нулева. При напреднала възраст на пациентката също има индикация за използване на чужда яйцеклетка - в продължение на много години репродуктивните тъкани на бъдещата майка са изложени на йонизиращи лъчения от околната среда, различни хормонални въздействия и всякакви химични субстанции от храните, така че вероятността за увреждания на генотипа рязко нараства след навършване на 40 години. Като донор може да се използва жена, роднина на бъдещата майка - сестра, братовчедка или дори дъщеря, но може да се вземе и яцеклетка от съвсем непознат човек. Това поражда изключително тежки етични въпроси, които са в домейна на философията на медицината и на които трудно може да се даде еднозначен отговор. Трябва ли да се дава възможност на бъдещите родители да избират от кого точно да се вземе яцеклетка? Очевидно е че индивиди с добра визия, добро образование и висок коефициент на интелигентност ще бъдат предпочитаните донори. Трябва ли бъдещите родители да познават лично донора на яйцеклетката и следва ли в бъдеще жената да познава своето биологично дете? В много държави е напълно законно дори да се предоставят репродуктивни клетки срещу заплащане, което още повече усложнява моралните аспекти на казуса. Възможно е и да се замразят яйцеклетки с цел ин витро оплождане на по-късен етап, като в този случай биологичната майка на плода го износва и до края на брменността. Съвсем отделен е въпросът за така нареченото сурогатно майчинство - взема се яйцеклетка от една жена, извърва се ин витро оплождане и друга жена износва плода - понякога дори и срещу заплащане, което докарва до тотален ужас хората с дясноконсервативен начин на мислене, както и вярващите християни и мюсюлмани.
Оплождането се извършва в лаборатория - за разлика от естествените условия, при които процедурата е изключително приятна и за двата пола. Сперматозоидите се събират и подготвят, след което се смесват с яйцеклетките в специална среда. Оплождането може да стане по два начина:
-
Класическо ин витро - много сперматозоиди се поставят в чисто физическа близост около всяка яйцеклетка, като единият трябва да я оплоди самостоятелно. До момента този метод се използва по-често, тъй като е технически много по-лесно изпълним
-
ИКСИ (ICSI) - един сперматозоид се инжектира директно в цитоплазмата на всяка яйцеклетка от ембриолог. Като абревиатура то означава Intra Cytoplasmatic Sperm Injection - вътрецитоплазмено спермално инжектиране
Стилизирано изображение на инжектирането на сперматозоид. Манипулацията се извършва под микроскоп - яйцеклетката е една от най-големите клетки в човешкия организъм, но все пак не е възможно да се види без увеличение. При това, а и като цяло при ин витро процедурите е необходимо да се спазва възможно най-високото ниво на асептика и антисептика - наличието дори на една бактериална клетка може да доведе до пълен провал в изкуственото оплождане. Поради това във всички лаборатории, в които се извършват подобни процедури, има обособени така наречените чисти помещения без контакт с външната среда, с филтриране на въздушните потоци, с непрекъсната щателна дезинфекция и мощно бактрицидно осветление. Следва да се има предвид и че изкуствено оплождане се извършва при пациенти с репродуктивни проблеми и като цяло не в отлично общо здравословно състояние - хора без медицински проблеми трудно биха се решили да се подложат на неприятни инвазивни манипулации. Това изисква допълнитено внимание и изграждане на още повече нива на защита по отношение на всякакви увреждащи фактори.
Друга триизмерна схема на инжектирането на сперматозоид в яйцеклетка - именно това представлява изкуственото оплождане. Горните две изображения са доста стилизирани и описателни триизмерни схеми - не са нещо реално, заснето под електронен микроскоп. В общи линии обаче процесът протича именно по такъв начин. По своята същност интрацитоплазменото инжектиране на сперматозоид в яйцеклетката, познато още като ИКСИ (ICSI), е разновидоност на ин витро оплождането. Основната разлика между двете процедури се намира в техния лабораторен етап. Докато при класическата ин витро инсеминация се избират произволно сперматозоиди за оплождане на яйцеклетката, при ИКСИ всичко това е контролирано - което отново поражда етични въпроси. При ин витро оплождането яйцеклетката се опложда в специална среда, максимално близка до интраутеринната. Около нея се аплицират хиляди сперматозоиди, които са предварително обработени. При ИКСИ процедурата само един избран сперматозоид се инжектира в цитоплазмата на яйцеклетката. В лабораторна среда чрез микропипета ембриологът улавя един избран сперматозоид, който инжектира директно в женската яйцеклетка. Подборът се извършва на база оценка на спермалните показатели на мъжките полови клетки - чрез изследване, което се нарича спермограма. За да бъде извършено инжектирането на сперматозоида, е необходимо яйцеклетката да достигне определена зрялост, тъй като само зрелите яйцеклетки могат да бъдат подложени на инжектиране на единичен сперматозоид. Процедурата ИКСИ обикновено се прилага при установен репродуктивен проблем при мъжа - мъжко безплодие, което представлява тотално табу за мъжкия пол и рядко се подлага на обективно и безпристрастно обсъждане. Женският пол има много големи предразсъдъци и притеснения по отношение на репродуктивното здраве, но при мъжкия пол те са още повече. Най-често е налице нисък брой сперматозоиди, на всичкото отгоре с по-ниско качество. При употреба на алкохол, тютюнопушене, липса на физическа активност, работа с йонизиращи лъчения и различни генетични увреждания се стига до увреждане на репродуктивната функция. Морфологично това се проявява под формата на следните състояния:
-
много нисък брой сперматозоиди (олигозооспермия)
-
нарушена морфология на сперматозоидите (тератозооспермия)
-
намалена и лоша подвижност на сперматозоидите (астенозооспермия)
-
извършена вазектомия, при която не е възможно възстановяване
-
наличие на антиспермални антитела при един от двамата партньори
-
неизяснен стерилитет.
В случаите на пълна липса на сперматозоиди или т.нар. състояние азооспермия, ИКСИ отново е най-подходящата процедура за преодоляване на проблема и успешно зачеване. Съществуват различни начини за лечение на състоянието, като повечето от тях включват хормонална терапия, микрохирургична реконструкция на урогениталния тракт, екстракция на сперматозоиди и др. При екстракцията на сперматозоиди (тестикуларна биопсия) се използват различни методи за извличане на сперматозоиди. За инжектиране в яйцеклетката при ИКСИ, с най-голям успех се прилага тестикуларната спермална екстракция (TESE). Тя е подходяща при мъже с необструктивна азооспермия от тестикуларен произход и гонадна недостатъчност. ИКСИ процедурата е подходяща и в други случаи, различни от мъжкия стерилитет. Такива са:
-
малко или никакви оплодени яйцеклетки при класическо ин витро оплождане
-
при употреба на замразени сперматозоиди, които не изглеждат особено активни
-
при използване на замразени яйцеклетки, чиято външна обвивка е втвърдена.
Съществуват и други случаи, в които ИКСИ процедурата би била по-подходяща за оплождане, в сравнение с класическата ин витро инсеминация. За някои от тях обаче все още текат изследвания.
На първо място, преди пристъпването към процедурата, е необходимо да се уточни т.нар. стимулационен протокол. Той може да бъде: спонтанен (естествен) цикъл – аспириране на една зряла яйцеклетка с добро качество, лимитиран цикъл – аспириране на най-много четири зрели яйцеклетки с добро качество, контролирана овариална хипермстимулация – аспириране на 4 - 15 зрели яйцеклетки с добро качество. При нея има два варианта, единият от които започва с подтискане на яйчниковата функция от 21-вия ден на месечния цикъл, а другият – от втория ден на цикъла.
След изкуственото оплождане, което се извършва екстракорпорално, следва имплантиране на вече виталния зародиш в организма на пациентката. При успешно имплантиране се явяват леки спазми и вагинално зацапване или кървене - това са типичните признаци за успешно проведена процедура. Всъщност имплантиране се случва и по време на бременността, но тогава сливането на двете клетки се е случило интракорпорално - в анатомичните граници на тялото на бъдещата майка. Имплантацията представлява физиологичен процес, при който ембрионът се прикрепя към матката и започва своето развитие. Това е най-ранното събитие на бременността, което обикновено се случва от 6 до 12 дни след овулацията. Въпреки това дните, които са подходящи за имплантиране, могат леко да варират в зависимост от това кога е настъпило оплождането след овулацията - като например в прозореца на ранната фертилност или по-късно. Някои жени могат да получат симптоми като болка и кървене по време на имплантирането. Това обаче може да остане незабелязано в много случаи.
Следва култивирането на ембриони. Вече оплодените яйцеклетки се наблюдават и култивират при лабораторни условия за няколко дни. Ембрионът или ембрионите се трансферират в матката на жената с помощта на специален катетър. Почти винаги се предпочита да се имплантират няколко ембриона, тъй като рискът от спонтанни аборти е висок и е необходимо поне един зародиш да оцелее. Това всъщност представлява инвазивна процедура и е показано схематично по-долу; през последните няколко дестилетия това се извършва под ехографски контрол - така се визуализира точното място на апликация на зародиша. Около 12 дни след трансфера се провежда кръвен тест, за да се установи дали е настъпила бременност. При успешна имплантация на няколко плода и желание на жената да има само едно дете е възможно да се премахнат останалите на по-късен етап - обикновено в трети или четвърти месец от бременността.
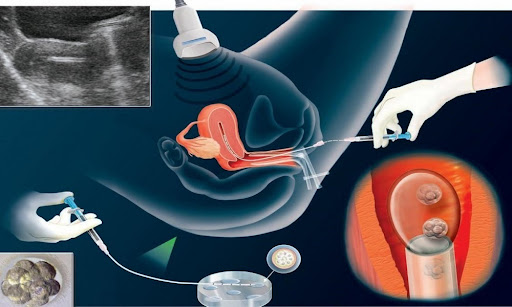
Процесът на внедряване на делящия се зародиш (бластoциста) в стената на матката се нарича имплантация (нидация) и е показан на горната схема. Това се извършва под ехографски контрол, за да бъде сигурно на кое анатомично място попада зародишът. В специализирината медицинска терминология маточната лигавица се означава като ендометриум или tunica mucosa. При нормални условия (естествено забременяване) имплантацията се случва на шестия или седмия ден след оплождането. Процесът продължава около 40 часа и се извършва се по време на секреционната фаза от менструалния цикъл. Докато все още се намира в маточните тръби, зародишът притежава една блестяща обвивка - zona pellucida. Тя не позволява преждевременното имплантиране в тръбите - извънматочна бременност, което е опасно патологично състояние и може да изисква аборт по медицински показания, понякога дори и в спешен порядък. За да се имплантира в ендометриума обаче, зародишът първо трябва да се освободи от zonna pellucida - последната пречи на имплантацията. За това към петия ден след оплождането тази зона се разгражда под действието на лизозомални ензими (протеази).
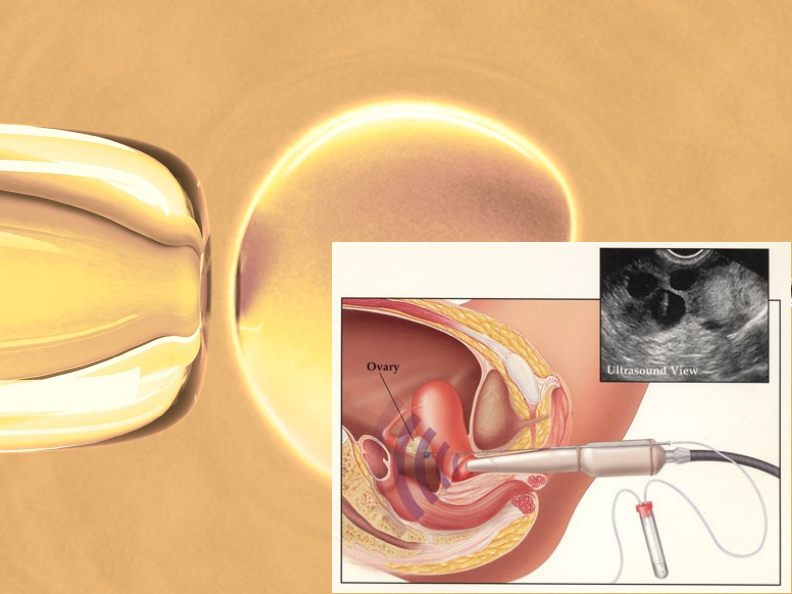
Друга схема на имплантацията на зародиша, като в този случай ехографията се извършва трансвагинално. До започването на имплантацията зародишът се състои от два слоя клетки - ембриобласт (вътрешен, от който впоследствие ще се развие целият организъм) и трофобласт – външен, като обгражда ембриобласта. От трофобласта впоследствие ще се развият мембраните на плацентата. Самата имплантация се разделя на два стадия - адхезия (прилепване) и инвазия (проникване). При адхезията зародишът се прикрепя за ендометриума чрез своя ембрионален край - там, където се намира ембриобластът. Прикрепването става чрез трофобласта, който след прикрепянето дава началото на два клетъчни слоя: цитотрофобласт (вътрешен, който е изграден от отделни клетки) и синцитиотрофобласт - външен, при който между клетъчните ядра няма граници и всъщност представлява синцитиум - буквално клетъчно сливане. Следва инвазия (проникване), по време на която синцитиотрофобластът продуцира протеолитични ензими и те разрушават повърхностния слой на ендометриума. Също така трофобластът формира власинки, които потъват и също подпомагат процеса на разграждането. Последователно се разгражда епителът, а след това подлежащата съединителна тъкан и стената на кръвоносните съдове. Образува се имплантационна ямка, в която се излива кръв. От тази майчина кръв зародишът получава хранителни вещества и кислород в продължение на две седмици (хематотрофно хранене), а след това храненето става от хистиотрофен тип.
Човешкият хорион-гонадотропен хормон (ЧХT) се секретира от синцитиотрофобласта и навлиза в майчината кръв, където може да бъде регистриран при тест за бременност. Този хормон предпазва от дегенерация жълтото тяло и го стимулира към секреция на прогестерон. Освен това секретираният от жълтото тяло прогестерон кара някои съединителнотъканни клетки от рехавата съединителна тъкан на матката да се диференцират в метаболитно активни секреторни клетки. Те се наричат децидуални клетки, а самият процес - децидуална реакция. Смята се че децидуалните клетки отделят растежни фактори, които подпомагат растежа на зародиша. Клетките на трофобласта постепенно оформят собствено кръвоснабдяване и се превръщат в хориална обвивка – хорион. Той запазват двуслойния си ред, като обърнатите към маточната стена клетки образуват власинки и формират слоя chorion frondosum, а обърнатите към зародиша клетки остават без власинки и образуват слоя chorion laeve.
Имплантацията на зародиша в ендометриума и неговото по-нататъшно развитие се случва по време на интензивно делене и достигане на стадий от 8 или 16 бластомера - все още еднакви недиференцирани клетки. Около 15 до 25 % от жените получават имплантационно кървене, но то обикновено се бърка с менструация, тъй като се случва по същото време на месечния цикъл. Именно това имплантационно кървене представлява така наречената цветна бременност. Времевата линия на имплантиране или имплантационният прозорец се отнася до последователността от събития, водещи до успешното прикрепване на ембриона към стената на матката.
Хормоните играят много важна роля при имплантирането. Естрогенът подготвя лигавицата на матката за приемане на зиготата, докато хормонът прогестерон пък помага за поддържането на стабилна бременност след имплантирането. Процесът на имплантиране се регулира от лутенизиращия и фоликулостимулиращия хормон, които също помагат за подготовката на маточната лигавица за имплантиране. В повечето случаи имплантирането се случва около девет дни след овулацията, но понякога може да се случи след още седем дни или дори след 12 дни. Така че ако овулацията настъпи на 14-ия ден след началото на месечния цикъл (със средна продължителност 28 дни), то имплантирането може да настъпи на 23-ия ден. По време на овулацията яйчниците освобождават яйцеклетките. Когато спермата навлезе във фалопиевата тръба, тя опложда яйцеклетката в рамките на 12 до 24 часа след овулацията. Зиготата бавно се придвижва надолу по хода на маточната тръба. През това време тя се дели много интензивно и в рамките на един или два дни се имплантира в ендометриума. Следователно целият процес от оплождането до имплантирането отнема от шест до десет дни. Това означава че имплантирането се случва между 20-ия и 24-ия ден от редовния менструален цикъл. Ако ембрионът не може да се имплантира, той може да оцелее само няколко дни, след което се отделя от матката. Ендометриумът се разпада и се отделя към външната среда под формата на менструална течност. Това е много ранна загуба на бременност и повечето жени изобщо не знаят че е настъпил процес на оплождане. Всяка бременност е различна, както и симптомите на имплантиране. Те също могат да се различават при всяка следваща бременност при един и същи индивид. Някои жени не забелязват каквито и да било симптоми, свързани с имплантирането. По-често обаче признаци има, като най-честите от тях са:
-
Имплантационно кървене или зацапване. Това е един от основните симптоми на имплантиране и се случва когато ембрионът се вгради в стената на матката. Имплантационното кървене може да е розово, оскъдно и не толкова червено и тежко, колкото менструалното кървене. Не е последователно и не образува съсиреци. Кървенето може да се появява и спира и да продължи от няколко часа до два дни
-
Имплантационни спазми - те са подобни на менструалните, но са доста по-леки и по-малко болезнени и могат да продължат няколко дни. Локализирани са най-често в областта на гърба и долната част на корема. Болките при имплантиране понякога са свързани с непрекъснати контракции на стената на матката. Ако спазмите са тежки и по-продължителни, е наложително да се осъществи консултация с акушер - гинеколог
-
Промени в гърдите - скоро след имплантирането тялото на пациентката започва да се променя с цел осигуряване на добри условия за развитието на плода. Гърдите претърпяват промени - явява се чувствителност, болезненост и подуване. Това се дължи на променящите се нива на женски хормони след зачеването. В някои случаи тези промени са видими по време на овулация, както и седмица след овулацията. Промените в гърдите се влияят от хормона прогестерон. Бременните жени усещат болезненост в гърдите и изтръпване на зърната поради растежа на системата от млечни канали и образуването на млечни лобули - по този начин организмът се подготвя за бъдещата лактация на новороденото. Променена е и чувствителността в областта
-
Базалната телесна температура се повишава по време на имплантирането и може да бъде начин за определяне на бременност - което е доста неспецифичен клиничен симптом, но в съчетание с другите може да доведе до поставянето на сравнително надеждна диагноза за липсата или наличието на бременност
-
Често уриниране в рамките на една седмица след имплантирането. Повишеното кръвоснабдяване на областта на таза може да окаже натиск върху пикочния мехур - именно това увеличава желанието за уриниране, тъй като в стената му има голямо количество тензорецептори и те реагират на повишеното налягане
-
Силно желание или обратно - отвращение към храни. Много често и двете се комбинират по ведно и също време. Хормоните, произведени в резултат на имплантирането, са склонни да променят харесванията и антипатиите на жената към храната. Възможно е тя да пожелава храни, които не е опитвала преди или да не харесва храни, които някога е обичала. Според различни бабешки концепции детето иска именно тези храни, но всъщност на стадий бластомер е малко вероятно бъдещият човешки индивид да има изявени вкусови предпочитания
-
Горещи вълни - те са по-рядко срещани признаци на имплантиране и може да продължат около 15 минути точно в момента на настъпване на имплантацията. Дължат се на силни колебания в нивата на хормоните - именно това се наблюдава при настъпването на климактериума и поради това клиничните симптоми са сходни. Все пак горещите вълни се срещат сравнително рядко по време на имплантиране
-
Цервикална слуз. Повишаването на нивата на прогестерон след имплантиране може да предизвика подуване на шийката на матката и да увеличи притока на кръв към нея. Само по себе си това води до процес на трансудация - овлажняване поради излизане на плазма през стените на капилярите в междутъканното пространство. Освен това жлезите се уголемяват и хормоните ги стимулират да произвеждат повече цервикална слуз. Така слузта съдържа малко количество кръв, поради което цервикалната слуз след имплантиране изглежда розова или кафеникава на цвят
-
Мускулни спазми - крампи. Те също са обусловени от променените хормонални нива
-
Промени в настроението и емоциите - те са налице при всички състояния на женския организъм, при които има вариации в нивата на половите хормони. При пубертет, менструация, климактериум и особено в началото и края на бременността е налице превъзбуденост или повишена раздразнителност, които много често бързо се променят в посока понижен тонус, сънливост или дори депресивни състояния. Това налага да се проявява разбиране от страна на партньора и роднините, колкото и да е трудно в много ситуации.
Всички изброени клинични симптоми (някои от тях в съчетание или всички изброени) могат да означават начало на бременността, но не са особено специфични - могат да бъдат и само следствие от циклинични или моментни хормонални промени. Нищо не може да се твърди със сигурност, докато не се направи тест - а съвременните тестове за бременност са бързи и точни, така че поставняето на диагнозата не представлява проблем дори и при домашни условия. Освен това далеч не всяка жена може да има подобни клинични симптоми - в много случаи началото на бременността остава напълно незабелязано.
Имплантирането на ембриона се случва на шестия или седмия ден след овулацията. Този процес има три етапа. В първия от тях ембрионът се прикрепя към стената на матката (ендометриума). Тази начална фаза на процеса на имплантиране се нарича адплантация. По време на този етап ембрионът е на възраст от порядъка на пет или шест дни. Във втория етап оплодената яйцеклетка прониква в стената на матката - адхезия на бластоциста към ендометриума. В третия етап ембрионът окончателно се вгражда дълбоко в стената на матката. В този момент яйцеклетката се намира в ендометриалната кухина и при удебеляването на маточна лигавица тази кухина се обгражда от все по-плътна и дебела обвивка. Колкото по-късно се извърши тест за бременност, толкова по-големи са шансовете за точен резултат, тъй като нивата на hCG се повишават. Напоследък съществуват и тестове, които позволяват диагностицирането на успешното оплождане дори и 24 часа след половия акт. Друг начин за потвърждаване на имплантацията е да се извърши ехографски преглед, който показва чисто визуално дали ембрионът е прикрепен към стената на матката. Възможни са и фалшиво негативни тестове - поради недостатъчната концентрация на hCG хормон в кръвта. В някои случаи може да е необходимо да изминат дори десет дни след имплантирането, за да има достатъчно hCG в тялото за положителен резултат от теста за бременност. При ехографията пък (както и в областта на фотографията) особено важно е задвизьорното устройство - при липса на достатъчно клиничен опит гинекологът може просто да не забележи вече имплантираните бластомери. Индивиди със силно изразена подкожна мастна тъкан пък определено представляват диагностично предизвикателство, тъй като меките тъкани в областта на коремната стена абсорбират ултразвуковите трептения и образът става неясен.
Денят на овулацията и четирите дни преди това са най-фертилните дни в менструалния цикъл. Дните на овулация е възможно да се проследят чрез някои признаци и симптоми или с помощта на калкулатор за овулация.
Съществуват някои ежедневни навици, които улесняват забременяването и успешната имплантация на плода, като в същото време осигуряват един доста здравословен начин на живот. Спазването на тези принципи улеснява както забременяването по естествен начин, така и имплантацията на плода при ин витро процедури. Необходимо е да се обърне внимание на следното:
-
Балансирана диета. Богатите на фибри храни осигуряват здравословни нива на естроген, добър метаболизъм и нормално храносмилане. Добре е да се приемат тъмни листни зеленчуци, семена, ядки и пълнозърнести храни. Ежедневната доза включва минимум 28 грама влакнеста храна. Така наречените суперхрани са повече умозрително понятие и със сигурност следствие на рекламата на продуктите на определени производители, но някои от тях могат да поддържат здравословни нива на хормоните. Почти венаги в рекламните послания има и частица истина, но е необходимо и твърденията в тях да се подлагат на критичен анализ. Необходимо е да се приемат храни, които могат да повишваат телесната температура. Когато нивата на прогестерон се повишат, температурата на тялото също се повишава; донякъде съществува и обратната зависимост - при повишена телесна температура пък се наблюдава засилена секреция на прогестерон. Следователно затопленият организъм на бъдещата майка е идеална среда за възникването и развитието на новия живот. Традиционното българско ястие яхния, както и супи с някои затоплящи билки като канела, джинджифил и кайен се препоръчват от диетолозите като оптимални по отношение на успешната имплантация на плода. Обратно, продължителното гладуване и тежките диети за отслабване могат да имат траен увреждащ ефект по отношение на способността за нормално забременяване и износване на плода
-
Достатъчно време за почивка. Очакването на новините за бременността може да доведе до някои симптоми на тревожност - стискане на долната челюст, корема или държане на раменната става в по-висока позиция. Всичко това са признаци на стрес. По всякакъв начин е необходимо да се избягват мислите и дейностите, които са стресиращи. Необходимо е да се осигури здравословна среда в дома и на работа за бъдещата майка. Продължителният и спокоен сън също е от голямо значение
-
Промяната в мисловния модел също има голяма роля - като това винаги е по-лесно да се каже, отколкото да се реализира на практика. Негативните мисли могат да променят хормоналния баланс, като по този начин повлияват негативно на шансовете за здравословна овулация, имплантиране и бременност. Положителните утвърждения, съветването и медитацията могат да помогнат за началото на позитивното мислене, което в крайна сметка променя и баланса на хормоните. Ендогенните хормони на стреса (най-вече кортизол и адреналин) силно затрудняват и оплождането, и имплантацията, и придвижването на зародиша към ендометриума. Цялостната промяна на нагласата обаче изисква сериозни усилия и постоянство както от страна на бъдещата майка, така и от нейните близки хора
Какво е анормална имплантация и защо възниква? Анормалното имплантиране се случва извън лигавицата на матката или когато плацентата не се оформи правилно. В някои случаи имплантирането може да е нормално, но формираният ембрион може да е анормален. В редки случаи някои жени могат да изпитат необичайна имплантация, която води до загуба на бременност. Те включват:
-
Извънматочна бременност. Когато оплодената яйцеклетка се имплантира извън матката, това се нарича извънматочна бременност. Обикновено имплантирането става във фалопиевата тръба, когато ембрионът не успее да се спусне до матката. В процеса понякога може да се прикрепи към яйчника или интрапериотенално, в коремната кухина. Този тип бременност може да доведе до тежко вътрешно кървене и разкъсване на тръбите. Поради това е неохдима незабавен преглед от акушер-гинеколог. Винаги съществува риск от повторна извънматочна бременност в бъдеще. Най-честите симптоми на извънматочна бременност са остра болка в долната част на гърба и корема, силно кървене, гадене и припадък. Ултразвукът може да помогне на лекаря да диагностицира състоянието
-
Хидатидиформна бемка - получава се когато бързо делящата се бластоциста се имплантира в стената на матката, но не се развие в пълноценен ембрион. Вместо ембрион, бластоциста се превръща в тумор. Може да се проявят всички признаци на бременност и дори да получите положителни резултати от теста за бременност поради производството на hCG от туморните клетки. Подобна бемка се открива най-лесно чрез ехографско изследване
-
Проблеми с плацентата - те зависят от това къде се извършва имплантирането. Ако функцията на плацентата е неблагоприятно засегната, бременността може да не продължи. Проблемите с плацентата могат да доведат до загуба на плода - спонтанен аборт. Ако се появят аномалии на плацентата по-късно през бременността, те могат да доведат до преждевременно раждане и до различни по обем увреждания на майката и бебето.
Има различни рискови фактори за неуспешна имплантация, като най-честите от тях са:
-
Възраст. Рискът от неуспешна имплантация нараства с възрастта. Жените на възраст над 35 години са по-склонни към неуспешна имплантация, отколкото по-младите жени. При пациентки на възраст над 45 години рисковете стават още по-големи, поради което и много лечебни заведения по света отказват ин витро процедури в подобни случаи - или изискват информирано съгласие, в което е изрично споменато че жената е запозната с всички рискове и не може да има никакви претенции при евентуален неуспех. Правната страна на проблема е изключително обширна, като натрупаният опит в световен мащаб вече е доста голям
-
Анамнеза за безплодие. Проблеми със забременяването в миналото е възможно да бъдат премахнати с адекватни лечебни намеси и към днешна дата всичко да премине безпроблемно. Възможно е също така да е имало проблем, но той да е отзвучал спонтанно, особено при по-млади жени. При всички случаи анамнезата за безплодие следва да бъде приета сериозно поради важността на репродуктивната функция за психичното и физическото здраве на пациентката; необходими са пълни изследвания и максимално прецизиране на индикациите и контраиндикациите за ин витро процедури
-
Проблеми с матката - фиброиди, миоми или полипи
-
Липса на овулация. Жените, които нямат редовна овулация, са по-склонни да изпитат неуспешна имплантация. Различните диети и особено продължителното гладуване могат да доведат до необратимо увреждане на репродуктивната функция на организма
Лечението на неуспешна имплантация се извършва основно по два метода:
-
Хормонална терапия. Хормоналната терапия може да помогне за подобряване на шансовете за имплантиране
-
Асистирана репродуктивна технология (ин витро оплождане) - също може да помогне за увеличаване на шансовете за имплантиране. Имплантирането бележи началото на бременността.
Няколко жени изпитват имплантационно кървене, което често се бърка с менструално кървене. Ако се появи каквото и да било кървене, провеждането на стандартен тест за бременност е най-надеждният метод за диагностика. Проследяването на овулацията увеличава шансовете за оплождане. Ако не е налице положителен резултат, това не следва да става повод за безпокойство. Винаги може да се направи повторен опит в следващите фертилни дни на пациентката. Степента на успех на имплантирането по естествен път или чрез инвитро процедури зависи от различни фактори. Идентифицирането и лечението на причината за неуспешна имплантация може до голяма степен да подобри шансовете за успешна бременност.
При успешна имплантация се задейства повишаването на нивата на всички хормони на бременността - естроген, прогестерон и човешки хорион гонадотропин. Ако имплантирането е успешно, всички тези хормони карат плацентата и ембриона да започнат да се развиват. В противен случай маточната лигавица се отделя след няколко дни – под формата на менструално кървене. Ежедневно спадане на базалната телесна температура може да има при липса на имплантиране. За целта тя трябва да се проследява редовно. Обикновено е по-ниска преди овулацията, след което се повишава. След това отново пада - точно преди началото на менструалното кървене. При успешно забременяване температурата остава повишена, което е един от важните симптоми на успешно имплантиране на зародиша. Най-често температурните стойности се променят по следния начин:
-
В първите 12 дни от цикъла – 36.8 - 36.9 градуса по Целзий
-
В деня преди овулацията (обикновено на ден 13) – 36.6
-
На четиринадесетия ден от цикъла е 37.2
-
На 19 - 20 ден – 37 градуса
-
На 21 - 25 ден – 37.2 градуса
-
В случай че не настъпи бременност, температурата спада до 36.6 - 36.8 градуса.
При някои жени базалната температура се понижава около момента на имплантиране. Това обаче е различно от понижаването, което се получава преди идването на менструацията. Ако се появи менструално кървене, температурата си остава ниска. В случай на повишаване на естрогена температурата може да спадне за един ден, след което отново да се повиши. Липсват обаче достатъчно доказателства за тази теория. Много често пациентката се хваща като удавник за сламка към някои симптоми, водещи до успешна имплантация. Чакането винаги е изпълнено повече с притеснение, отколкото със спокойствие, наблюдават се тревожни състояния, автосугестии и нерядко е необходима намесата на психолог - както вече стана въпрос, репродуктивната функция е от изключително важно значение за психичното здраве на всеки един човек като цяло.
Освен при човешкия вид, имплантиране на зародиша се наблюдава и при всички бозайници, като в повечето случаи са налице някои минимално различия. Понякога обаче се срещат вариации, които се дължат на изменчивостта на живите организми в процеса на еволюцията - с цел оцеляване и колкото е възможно по-добра адаптация към неблагоприятнтие условия на околната среда. Така например малкото мече изглежда като парадокс, сътворен от природата. Докато майка му тежи стотици килограми и е символ на сила, животът на мечето започва с тяло, по-малко от хлебче. Това е една от най-необичайните разлики между майка и новородено в животинския свят - разликата в размерите им е поразителна. Един зрял женски екземпляр може да тежи 200 - 300 килограма, но нейното малко при раждането тежи едва от 300 до 500 грама. То се ражда по време на зимния сън, сляпо и без козина. Ако хората имаха същото съотношение между организмите на майката и детето, една жена би родила бебе с големината на лешник.

Този миниатюрен размер при раждането се дължи на биологично явление, наречено забавено имплантиране. Макар мечките да се чифтосват през лятото, оплодената яйцеклетка не се прикрепя веднага към стената на матката, а остава свободна в продължение на няколко месеца. Едва към края на есента, ако мечката е натрупала достатъчно мазнини, за да преживее зимата, ембрионът се имплантира и започва изключително бързо развитие, което трае само осем седмици до раждането. Това означава че при мечките бременноста е доста кратка - което представлява голямо отклонение от правилото че колкото е по-едро едно животно, толкова по-дълга е бременността при него. Така например при мишките бременността продължава по около три седмици (20 - 21 дни), при кравата - 9 месеца, при коня - 11 - 12 месеца, а при африканския слон - 22 месеца. Следователно при мечките бременността е изключително кратка - продължава само два месеца, ако се приеме че нейното начало е в момента на имплантирането на зародиша, а не на оплождането. Логично и закономерно е да се възприеме именно такъв научен подход, тъй като от оплождането до имплантирането зиготата се намира в латентно състояние и реално вътреутробно развитие няма. Това е доказателство за уникалния метаболизъм на мечките - толкова едро и силно животно се развива изключително бързо.
Раждането се случва в бърлогата, по време на дълбокия сън на майката (зимен сън) - въпреки че нейният организъм технически тогава е в състояние на хибернация. Мечката не се събужда напълно, за да роди малките си; тялото ѝ функционира до голяма степен автоматизирано и така се пести ценна енергия. Малките, водени от инстинкта и телесната топлина на майката, пропълзяват през гъстата ѝ козина до източника на мляко, където остават прикрепени през следващите зимни месеци. Мечето мляко е едно от най-богатите на хранителни вещества в животинското царство, със съдържание на мазнини около 30 %. За сравнение човешкото мляко съдържа едва 3 – 5 % мазнини. Тази изключително висока калорийна плътност позволява на малките да растат експоненциално за рекордно кратко време. От няколкостотин грама при раждането, мечето достига тегло между 2 и 5 килограма до момента, в който напуска бърлогата през месец април. Един изключително любопитен аспект на зимния сън е фактът, че мечката не яде, не пие вода и не отделя физиологични отпадъци през целия период на кърмене в бърлогата. Тялото ѝ рециклира уреята до протеини, запазвайки мускулната маса, като в същото време превръща натрупаната мазнина в богато мляко за малките. Това е затворена метаболитна система с почти съвършена ефективност, която осигурява оцеляването на мечетата - без напълно да изчерпва жизнените ресурси на майката. Съвременната медицинска специалност нефрология изучава изключително подробно метаболизма на мечките, за да се приложат някои негови особености и при хора с увредена отделителна система.
Мечетата се раждат слепи, глухи и покрити само с много фин пух. Така те са напълно зависими от топлинната изолация, осигурявана от тялото на майката. Очите им се отварят едва след около месец живот, а слухът се развива малко по-късно. Този защитен период на развитие в бърлогата е жизненоважен, тъй като навън ниските температури и хищниците биха направили оцеляването на толкова крехко малко практически невъзможно. С настъпването на пролетта мечката извежда малките си на светло, но те остават под изключително строгия ѝ надзор в продължение на две години. През този период тя ги учи на всичко необходимо за оцеляване: как да намират горски плодове, как да ловят риба или как да откриват насекоми под кората на дърветата. Малкото мече е прилежен ученик, който наблюдава и имитира всяко движение на майка си, за да развие собствените си умения. Мечките са известни като едни от най-отдадените майки в природата, проявяващи яростен защитен инстинкт. Те не се колебаят да се изправят срещу всяка опасност, за да спасят малките си, независимо дали заплахата идва от по-едър мъжки мечок или от други фактори в околната среда. Тази емоционална и физическа връзка е толкова силна, че малките, които загубят майките си преждевременно, имат минимални шансове за оцеляване без човешка намеса. Поради това не е много добра идея човек да среща мечка с малки мечета в гората - майката бързо решава че хората са заплаха за нейното потомство и това има неблагоприятни последици за анатомичната цялост на ловци, туристи или дървари.
Играта е жизненоважен елемент от детството на мечетата и служи като подготовка за зрелия живот. Чрез престорени борби и катерене по дървета малките развиват мускулатурата, координацията и рефлексите, необходими за лов и защита. Макар да изглеждат като обикновено забавление, тези взаимодействия между братя и сестри са от съществено значение за установяване на йерархии и за опознаване на физическите граници на собственото тяло. Поради всички тези анатомични и физиологични особености малкото мече е триумф на еволюционната адаптация. От стадия на миниатюрно и уязвимо създание, родено в тишината на зимната бърлога, то се превръща в един от най-внушителните господари на горите. Пътят му от размерите на хлебче или котка до стотици килограми сурова сила е удивително биологично пътешествие, поддържано от една от най-ефективните системи за майчина грижа на планетата Земя.
Имплантиране на пейсмейкър

Поставянето на пейсмейкър често се явява животоспасяваща процедура за пациенти с ниска сърдечна честота, различни типове аритмии или сърдечна недостатъчност. Пейсмейкърът представлява малко електронно устройство, поставяно под кожата на гърдите, което има показания за приложение при бавен пулс на сърцето. На горната снимка е показан първият пейсмейкър, произведен от компанията Siemens - локализирана по това време в Западна Германия. Този малък, но изключително важен медицински инструмент генерира електрически импулси и по този начин съдейства на сърцето да поддържа стабилен и редовен ритъм. Пейсмейкърът е подходящ за хора с различни сърдечни проблеми като брадикардия (бавен сърдечен ритъм), атриовентрикуларен блок (проблеми с провеждането на електрически сигнали в сърцето), а по-сложните устройства (като имплантируемите дефибрилатори) спомагат за прекъсването на животозастрашаващи аритмии. Пейсмейкърът играе ключова роля за подобряването на качеството на живот на пациентите, които страдат от такива сърдечни заболявания.
Операцията за поставяне на пейсмейкър в повечето случаи е бърза и рутинна процедура. Обикновено отнема около 45 - 90 минути и зависи от сложността на случая и общия здравен статус на пациента. Възстановителният период включва кратко наблюдение в болницата - за да се увери лекуващият лекар че всичко функционира нормално. Пациентите започват да усещат подобрение непосредствено след интервенцията и скоро се връщат към ежедневните си дейности. От голямо значение е да се спазват инструкциите на лекаря относно грижата за мястото на поставяне на пейсмейкъра, както и за активностите, които следва да се избягват. Имплантирането на пейсмейкър е минимално инвазивна процедура. При нея устройството се имплантира субкутанно, най-често близо до ключицата, и се свързва с проводник по хода на кръвоносните съдове към сърцето. Процедурата се извършва под местна анестезия и обикновено отнема около един час. Алтернативен, но по-рядко използван метод е епикардиалната имплантация. Тя се извършва под обща анестезия и включва прикрепяне на проводниците директно към външната повърхност на сърцето.
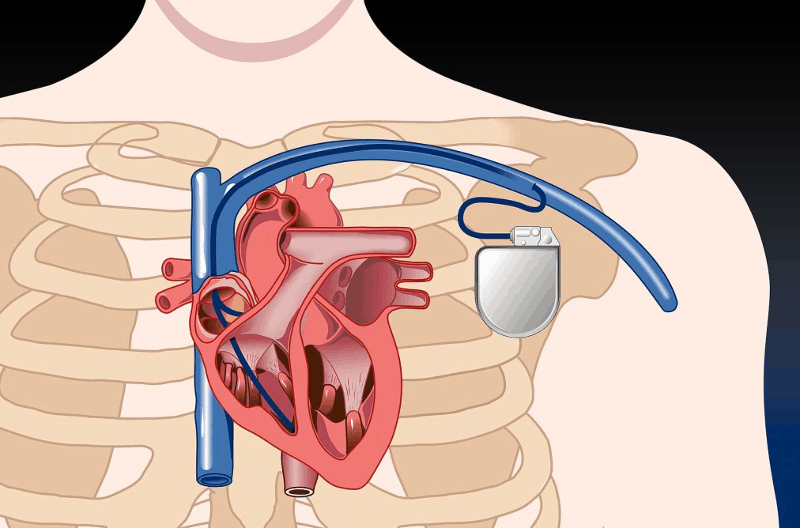
Схема на поставянето на пейсмейкър с интравазален проводник към миокарда. Възстановяването след подобни оперативни интервенции обикновено е бързо и безпроблемно предвид малкия оперативен обем и сложност. Пациентът може да напусне болницата още на същия или най-късно на следващия ден. Епикардиалната имплантация е алтернативен метод и (както вече беше споменато) изисква обща анестезия. Нейната продължителност е от порядъка на 1 или 2 часа, но е възможно и повече, ако се извършват и други сърдечни операции. При тази процедура проводниците се прикрепят директно към външната повърхност на сърцето (епикард). Генераторът се поставя в джоб под кожата на корема. Възстановяването обикновено отнема повече време в сравнение с трансвенозната имплантация.
Кардиологичните пейсмейкъри спадат към така наречените активни имплантируеми медицински изделия - което означава че съществуват и пасивни такива. Тази класификация е напълно безсмислена и до голяма степен абсурдна - както и повечето административни разпоредби, параграфи и директиви в различните държавни институции. Много често (всъщност почти винаги) те се изготвят от служители на административни длъжности, които никога не са преглеждали жив пациент, не са проектирали сграда или не са управлявали кораб. Ако едно медицинско изделие е изцяло пасивно, с каква цел то може да се имплантира в организма? Въпросът е чисто риторичен. На пръв поглед зъбните импланти са чисто пасивни - метален винт, който се поставя интраосално и остава там, но при по-задълбочено усвояване на материята се оказва че всъщност този винт има доста активно действие през целия период от време, през който остава в организма на пациента.
Други видове имплантиране
Съществуват и много други видове имплантиране, върху които в хода на настоящото изложение не смятаме да се спираме в толкова големи подробности - тъй като материята е изключително обширна и трудно може да се разгледа подробно в рамките само на една уеб-страница. Всяка една остеосинтезна пластина, която фиксира фрактурните фрагменти, също изисква процедура по имплантиране със своите специфични особености. Прилагат се и различни видове капсули, които излъчват активно действащо вещество - хормон или нестероидно противовъзпалително средство. Костните дистракции също започват да се прилагат след имплантиране на дистрактора - което и е описано по-подробно в съответните секции на нашите сайтове. Дистракционната остеогенеза осигурява отлични резултати при необходимост от увеличаване на костния обем и на площта на меките тъкани, но е технически сложна, бавна и болезнена оперативна процедура. Процентът на усложненията е доста висок, но за щастие те са предимно чисто технически - няма опасни животозастрашаващи усложнения или такива, които да оставят трайни увреждания в организма на пациента и да предизвикват телесни повреди.
Имплантиране на тазобедрена става
Износването на ставите е сравнително естествен процес - също както и всички органи и тъкани в организма, и ставите имат свойството да стареят. Профилактиката на този процес е доста трудна и не толкова успешна - изисква сериозни усилия и мотивация от страна на пациента. Резултатите от използването на хранителни добавки са доста противоречиви. При прием на някои от добавките има определено полза, но лечебният ефект е малък или среден. Според специалистите глюкозамин, хондроитин и колаген са субстанции, които в никой случай няма да навредят и могат да помогнат, но само в определени граници. Лекарствените регулатори по цял свят активно следят какви точно молекули съдържа всяка една хранителна добавка и при пускане на пазара на нова такава се взема преценка дали все пак въпросното вещество да не попадне в списъка на лекарствата - след което за производителя настъпва ад. Лекарствените продукти са подложени на изключително тежки регулации - от които има много повече вреда, отколкото полза за цялото общество. Само за да се узакони в САЩ, всяко едно ново лекарство изисква финансови разходи от около един милиард долара, както и период от време от около 10 години.
Рисковите фактори за развитието на артрозни изменения са:
-
Напредване на възрастта. След навършване на 60 години заболяванията на ставите силно зачестяват, като при това се проявяват три пъти по-често при жени, отколкото при мъже. Една от причините е настъпващата остеопороза, която е по-изразена при жените поради възрастовите хормонални промени. Като цяло обаче възрастовите промени включват и една забавена обмяна - организмът не може да синтезира необходимите структурни и функционални молекули толкова бързо. Съответно и регенерацията на органите и тъканите се забавя - което е и един от основните белези на стареенето
-
Повишено телесно тегло. Препоръките на много специалисти са (не само заради ставите, но заради сърцето и други органи) то да се поддържа в нормални референтни граници. При по-заседнал начин на живот рискът от развитие на ставни заболявания е значително по-голям. Състоянието им се подобрява с по-голяма сигнификантност, отколкото при взимането на добавки, ако пациентът извършва подходящи активни движения. Такива са спортове като плуване и колоездене - леки, продължителни натоварвания с малък интензитет, които силно ускоряват кръвообръщението в целия опорно - двигателен апарат. Аеробните натоварвания имат добър ефект върху цялостното състояние на ставите, а анаеробните по-скоро водят до увреждания
-
Тежка физическа активност - основно свързана с носене на товари. Както вече беше споменато, анаеробните натоварвания с голяма тежест и кратка продължителност водят до влошаване на състоянието на ставите - поради което и всички силови спортове не е желателно да се практикуват от пациенти с потенциални или вече клинично сигнификантни ставни проблеми. Професионалните спортисти, които дълго време са практикували вдигане на тежести и силов трибой, почти винаги имат различни дистрофични промени в ставите - особено в по-късна възраст. При свръхнатоварване на ставата с голяма тежест хрущялът се компресира механично, деформира се и в много случаи дори се размачква; кръвообръщението се влошава поради чисто механичната компресия на капилярите. Способностите за регенерация на хрущялната тъкан са малки и над една определена възраст тя дори изобщо не може да се възстановява. Обратно, при продължителни натоварвания с малък интензитет кръвообръщението се ускорява, синовиалната течност увеличава своето количество, а подлежащите костни тъкани се уплътняват и също се кръвоснабдяват по-добре
-
Генетичен фактор - понякога самата анатомична структура на костите на крайника или ставата предразполага към артрозни изменения. Някои пациенти имат вродена липса или малко количество хрущялна тъкан, или такава с атипична структура, която е силно податлива на дистрофични промени. Това е така нареченото припукване на ставите - неспецифичен шум, който се дължи на липсата на хрущял или на наличието на тъкъв с абнормна структура. Понякога разраства така нареченият влакнест хрущял, който не може да осигури адекватно приплъзване на ставната главичка в ставната ямка. При прескачане на ставната главичка от зона с нормален хрущял в зона без такъв се явява единично прищракване или по-грубо стържене; това може да продължи през целия живот на пациента без никакви клинични оплаквания, но е индикация за потенциален проблем. Това налага известна превенция - подобен пациент не би следвало да се занимава с тежки силове спортове например.
Статистиката показва че най-често засегната е тазобедрената става. На второ място е колянната става. Това е доста логично, тъй като те понасят най-голямото механично натоварване в целия организъм; при наднормено тегло натоварването на тези стави може да достигне екстремни стойности и бързо се стига до дистрофични процеси. Често засегнати са и малките стави на ръцете - основно тази, която е в основата на палеца на ръката. Палецът също е подложен на голямо механично натоварване - участва във всички движения на ръката. В сравнение с другите пръсти той извършва в пъти повече движения.
Нуждата от тазобедрена протеза е различна при различните клинични случаи, тъй като медицината не е точна наука и може да зададе само определени рамки и насоки за клиничния подход при всеки пациент. Индикациите за протезиране варират в зависимост от здравословното състояние на човека, възрастта му и състоянието на неговата тазобедрена става. В даден момент медикаментозната терапия и почивката вече нямат ефект върху болката в тазобедрената става. В резултат на уврежданията на ставите той вече не е възможно да извършва основните си ежедневни дейности. Освен това подмяна на ставите може да се наложи при развитие на тумори, фрактури на тазобедрената става, ревматизъм и различни специфични възпалителни процеси. Артритът разрушава хрущяла и може да възникне по различни начини. В случаите, в които тазобедрената става има недостатъчно количество хрущял, болката става започва при напредването на процесите на износване и при триенето на костите - което се получава в сравнително млада възраст. Остеоартритът пък е ортопедично заболяване, което се появява в по-късна възраст. Ревматоидният артрит също може да доведе до частична или пълна деструкция на анатомичните елементи на ставата, което е класическата индикация за нейната подмяна със ставна протеза. Срещат се и травматични артрити, които са резултат от остра и най-вече от хронична механична травма, като в крайните им етапи също се изисква поставяне на тазобедрена протеза. Патологоанатомично се явяват някои значителни проблеми в структурата на ставата, при които може да се изисква ставно протезиране. Такива са:
-
калцификация на тазобедрената става - това се наблюдава най-често при възрастни пациенти. Нарича се още анкилоза (фиброзна и костна) и се дължи на ограничение на движението в резултат на загубата на хрущялна тъкан. Постепенно на мястото на гладкия хрущял разраства по-влакнест такъв - какъвто се среща в някои стави с по-малка подвижност, например сакро - илиачната. След това пролиферира рехава или по-плътна съединителна тъкан, което силно затруднява ставната подвижност - фиброзна анкилоза. Всяко раздвижване на ставата е съпроводено със силен шум и болка. С течение на времето тази съединителна тъкан е възможно да осифицира (да се превърне в кост) и именно това представлява калцификацията на ставата. При развитие на костна анкилоза постепенно нормалната става се превръща в плътен костен блок с нулева подвижност - което води до инвалидизация на пациента
-
фрактури на тазобедрената става - предимно вътреставни
-
аваскуларна некроза - проблем с кръвоснабдяването на главата на бедрената кост; среща се предимно при заболявания на кръвоносните съдове - различни типове васкулити
-
дисплазия на тазобедрената става по време на нейното развитие. Ако не се диагностицира навреме, може да се наложи поставянето на тазобедрена протеза.
В днешно време подмяната на тазобедрена става е до голяма степен рутинна операция. Екипи с повече клиничен опит ежедневно извършват по няколко смени на тазобедрени стави. Това до голяма степен решава проблема с напредналата форма на артроза. Продължителността на живот на една изкуствена става (в зависимост от нейния модела) може да бъде дори над 30 - 40 години. Ако все пак се приеме че на пациент във възрастовата група между 60 и 70 години бъде сменена ставата, логично е това да бъде еднократен акт. Хирургичната техника също е напреднала много. През 90-те години на ХХ век смяната на ставата е била една много тежка операция с големи разрези, необходимост от кръвопреливане в голям обем и като следствие - повишен оперативен риск. В наши дни разрезът за смяна на става е не повече от 6 - 7 сантиметра и в изключително редки случаи има необходимост от кръвопреливане. Възстановяването също е много по-бързо и леко за пациента.
Друго значимо постижение в ортопедията и травматологията е възстановителната терапия на ставния хрущял. Тя се извършва с помощта на инжекционни продукти, които се извличат от организма на самия пациент. Те са нискодиференцирани собствени клетки, които попадайки на мястото на „повреда“ или изтриване на хрущяла, могат да се определят като хрущялни клетки и да възстановят ставата. Именно това са така наречните стволови клетки, които успяха да предизвикат почти революцията в регенеративната медицина в световен мащаб. Най-добрият вариант е извличането им от мастната тъкан на пациента, тъй като тя е наситена с подобни клетки и след специалното им обработване те се инжектират обратно в ставата. Добър ефект има и инжектирането на автогенен фибрин, който се извлича от собствената кръв на пациента след центрофугиране. Естествено тези терапии са подходящи за по-леките форми на артроза. При по-тежките единствен вариант остава подмяната на ставата.
За съжаление в повечето случаи пациентът започва да се грижи за ставите си едва след появата на клиничните симптоми. Превенцията на заболяванията на ставите обаче следва да започне доста по-рано - при жени на възраст над 45 години е необходимо да се следи за наличието на остеопороза, която е един от рисковите фактори. При мъже профилактиката е добре да започне на възраст от около 50 години. Освен това е необходимо да се поддържа оптимално телесно тегло, да се спортува и при оплаквания (дори да са по-леки) да се осъществи консултация със специалист. По този начин е възможно да се диагностицира заболяването на по-ранен етап и да се приложи нехирургично лечение.
Налице са клинични белези, които свидетелстват за едно значително по-добро качество на живот на пациента след операция за подмяна на тазобедрената става. Именно това е основната цел на подобни оперативни намеси - а и ако няма ефект на подобрение, защо е необходимо някой да се подлага на една съвсем не безобидна интервенция? Напълно се премахва болката, която е причинена от ставните увреждания. Отпадат и ограниченията на движението, което се отразява негативно върху мобилността на човека през деня. По този начин пациентът започва да води един напълно пълноценен живот и е трудоспособен за дълго време.
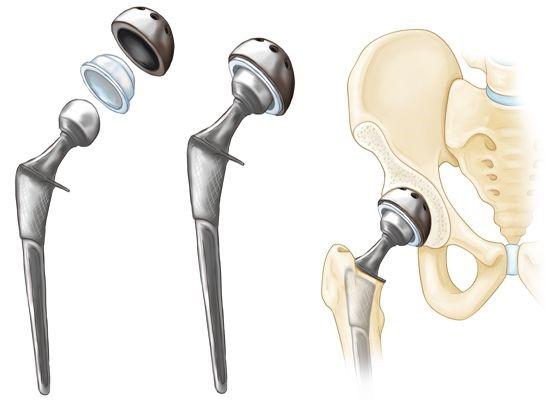
Тазобедрената става структурно се състои от глава и гнездо. Ставната глава е разположена върху бедрената кост и по размер е най-голямата ставна глава в организма. Ставната ямка пък се разполага върху илиачната кост. Тазобедрена протеза е необходима за лечението на някои дефекти в развитието, вътреставни и околоставни фрактури и най-вече поради възрасови дегенеративни промени - артрити, артроза или артрозо - артрити. Ревматизмът и ревматоидният артрит в техните най-тежки форми са класическа индикация за подмяната на ставата; някои възпаления и неопластични процеси също могат да изискват ставно протезиране. В най-общия случай хирургичните техники се използват, когато ортопедичните нарушения се наблюдават в напреднала степен и терапевтичните възможности са изчерпани. Изключително рядко се налага подмяната на тазобедрената става при млади пациенти; срещат се обаче артрити при деца, изкълчване на тазобедрената става и приплъзване на растежната пластина, което играе важна роля в развитието - при някои от тези състояния също е възможно да се обсъди имплантацията на изкуствена става. При деца не е желателна подмяната на ставата поне до приключване на растежните процеси, тъй като костните тъкани и хрущялът нарастват триизмерно. Очевидно е че ставната протеза не може да следва растежа на организма, поради което е възможно да се наложи имплантирането на нова изкуствена става след приключване на развитието на опорно - двигателния апарат. Обикновено това се случва на 20 - 22 годишна възраст при жените и на 22 - 25 години при мъжете.
Прилагат се две различни техники: безциментна и циментирана тазобедрена протеза. Техниките за частично и тотално протезиране се различават по отношение на хирургичния подход - също както и изработката на частични и тотални зъбни протези. При частична тазобедрена протеза (обикновено в обем около 1/2) се заменя само главата на бедрената кост. При техниката за тотална смяна на тазобедрената става пък главата на бедрената кост и гнездото на тазобедрената става се подновяват едновременно. В миналото началната част на бедрената кост се е изрязвала напълно, но днес се предпочита тя да се отстрани само частично. Съединението между новата протеза и ставата обикновено е залепено със специален материал. Вероятността имплантираната протеза да излезе е много ниска в сравнение с други хирургични техники. В същото време пациентът може да се върне към ежедневните си дейности за кратко време. Циментираните тазобедрени протези се използват при пациенти със слаба костна структура и тежка остеопороза. Това е метод на лечение, който днес се прилага при много малък брой пациенти - по-често се използва безциментна тазобедрена протеза.
Преди операцията е необходимо да се изключи наличието на възпаление. При изкуствените стави, както и при повечето други чужди тела, които се имплантират в организма, всеки един възпалителен процес може да доведе до пълен провал на оперативната интервенция с влошаване на качеството на живот на пациента. Поради това е необходимо да се спазва изпитаният във времето принцип на древните лечители - primum non nocere! В допълнение теглото на пациента е необходимо да се наблюдава и контролира преди операцията за смяна на тазобедрената става. Намаляването на телесното тегло има отличен ефект както за състоянието на ставите, така и по отношение на здравето на целия организъм. Освен това трябва да се избягва приемът на някои медикаменти, които излагат на риск мускулно - скелетната система. При прием на бифосфонати (особено във високи дози за лечение на карцином на простатата или на гърдата) индикациите за ставно протезиране са крайно ограничени. При такива пациенти остеокластите са с подтисната функция и е възможно да се формира така наречената бифосфонатна некроза - подобна на тази при челюстните кости, но последиците за целия организъм при некроза на бедрената или илиачната кост биха били много по-тежки. Следва да се има предвид че тук обаче няма гингивални джобове и зъби - следователно няма входна врата за хронично възпаление, а микроорганизми могат да попаднат само интраоперативно. Именно поради това до момента няма описана бифосфонатна некроза на други кости освен на челюстните, но във всички случаи индикациите за операция на такива пациенти следва да се прецизират. И накрая, очакваното оперативно време варира между 1 и 3 часа. Съществува и риск от образуване на съсирек с последваща тромбоемболия постоперативно. Поради тази причина трябва да се приложат антикоагуланти, да се носят компресионни чорапи и ставите да започнат да се движат в препоръчания от лекаря период.
Имплантиране на колянна става
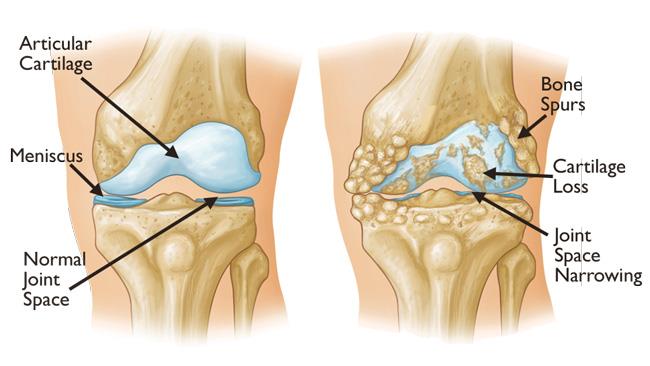
Схема на износването и дегенерацията на колянната става. Постепенно хрущялът намалява като количество, а също и синовиалната течност. Това води до поява на участъци, покрити с кост в областта на ставните повърхности. Явяват се неравности, подутини и костни шипчета - като последните са източник на особено неприятен за пациента шум при движението на ставата. Стеснява се и ставната цепка - особено ясен белег за дегенерация. При оголване на костни участъци поради липса на хрущял започват да се формират и колагенови влакна между двете ставни повърхности - задействат се механизмите за оздравяване на фрактури, въпреки че реално счупване няма. Това е източник на допълнително увреждане на ставата - движенията ограничават своя обем, подвижността на крайника намалява, а болезнеността се увеличава.
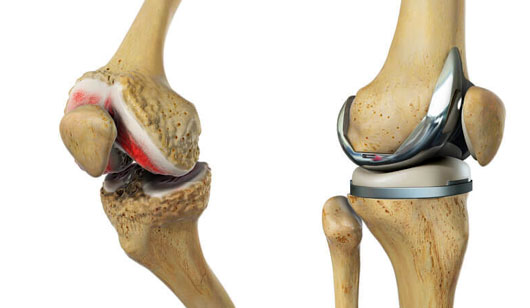
Изкуствената колянна става е сложен имплант от метални сплави и полимери, който замества естествената става при сериозно износване, причинено от артроза, травми или други заболявания. Тя се състои от части, които имитират функцията на оригиналната става и се отличава с висока биосъвместимост и здравина. Показана е на горната схема - сложна протеза, чиито части са направени от високоспециализирани материали като метални сплави и пластмаси (полимери). Частите на импланта повтарят основните функции на естествената колянна става. Използваните материали са здрави, устойчиви на износване и съвместими с човешкия организъм. Индикации за имплантиране на изкуствена колянна става има приблизително при същия тип патологични процеси, както и при изкуствените тазобедрени стави. Най-общо това са следните случаи:
-
Пациенти със сериозно износване на колянната става (гонартроза)
-
Пациенти с наднормено тегло, което още повече допринася за износването
-
Лица, които са получили наранявания - предимно фрактури, но понякога и мекотъканни рани, които водят до тежки цикатрикси, контрактури и анкилози
-
Ревматологични заболявания. В крайните стадии на ревматизма и ревматоидния артрит имплантирането на изкуствена колянна става е единственият шанс на пациента да ходи нормално; в интерес на истината, това е валидно предимно за ревматоидния артрит, тъй като ревматизмът (според старите патоанатоми) ближе ставите, но хапе сърцето. Преди да се стигне до тотална деструкция на колянната става поради напреднал стадий на ревматизъм ще възникне тежък кардиологичен проблем и пациентът бързо ще потърси съответното лечение. Ревматоидните артрити обаче продължават да бъдат терапевтично предизвикателствои понякога напредват до такава степен, че се налага ставно протезиране
-
Хора, които са имали травматични лезии на хрущяла или се занимават с тежки спортове.
Преди операцията за имплантиране е необходимо да бъде лекувана инфекцията в областта на колянната става - ако има налична такава. И тук както при всички други видове импланти наличието на възпаление предоперативно може да доведе до провал в лечението, а и тежки усложнения - положението на болния може да се окаже по-тежко като резултат от проведената интервенция, което определено представлява проблем.
С термина колянно ендопротезиране се означава замяната на увредената, най-често от гонартроза, естествена става с изкуствена. Тази става е естествено подложена на голямо натоварване през целия ни живот, но е и обект на чести травми или възпалителни заболявания. По тази причина честотата на артрозата (в случая гонартроза) е най-висока спрямо дистрофичните процеси на всички други големи стави. Отново се набюдава повишена честота на артрозните изменения при хора, извършващи тежки физически усилия, при това такива от анаеробен тип. При продължителна работа в положение на колене (различни техници, строители и автомонтьори) развитието на гоноартроза е бързо и сигурно.
При частичното колянно протезиране се замества част от ставата, а при тоталното - цялата нейна повърхност. Двата типа протези се фиксират по оперативен начин директно върху костите на бедрото и големия пищял (тибия). Целта на оперативното лечение е елиминиране на болките и възстановяването на функцията на ставата. Протезата е изградена от компоненти от метал и полиетилен. Частичната протеза заменя само увредената част от коляното, докато съседните неувредени зони не се оперират. Имплантирането на тотална (цяла) протеза може по този начин да се забави с 10 - 20 години. При поставянето на тотална протеза се заменят изцяло повърхностите на бедрото и големия пищял, а понякога и хрущяла зад капачката. Модерната протеза се нарича още и повърхностна, защото при нейното поставяне се отстранява само увреденият хрущял, а подлежащата костна тъкан се запазва в максимална степен. Страничните коленни връзки не се отстраняват, а при някои видове протези се оставя дори и задната кръстна връзка. Благодарение на напредъка в дизайна, новите протези позволяват максимална подвижност при сгъване/разгъване и въртене. Естествената походка на пациентите не се нарушава, което скъсява физиотерапията и рехабилитацията. Значителен напредък се бележи и с възможността за изготвяне на индивидуални, специфични за пациента протези - което всъщност представлява протезиране от най-висок клас, тъй като стандартното лечебно средство трудно може да се равнява като качества с индивидуалното. Разработени са протези за хора с алергии към метали. Металните компоненти са покрити (лигирани) с хром, кобалт и молибден, като съдържат и следи от никел. При пациенти с алергии е възможно да се постави протеза с титаниево покритие.

За да се пресъздадат сложните движения в естествената става съответно е необходимо протезите да бъдат конструирани сложно - трудно може да се пресъздаде сложно движение с просто лечебно средство. Бедрената компонента от метал покрива долния край на бедрената кост. Изградена е от два вала с бразда между тях. Целта на валовете е да осигурят стабилното сгъване и разгъване от 0 градуса (изпънат крак) до 140 - 150 градуса (максимално свит крак). Целта на браздата между тях е да осигури безпроблемното и стабилно приплъзване на капачката, която се движи при всяко свиване и разгъване на коляното. Компонентата на големия пищял покрива така нареченото плато, по което се движи бедрената част на ставата. Тя също е изградена от метал. За да се създадат перфектни условия за извършване на движения (сгъване, разгъване и ротация), тя се покрива от еластична, но издръжлива вложка от специална пластмаса (полиетилен). При засягане на капачката от артрозни промени е възможно заместването на увредения хрущял със специална вложка - също изградена от полиетилен. Тя не е задължителна при всяка операция. Дизайна на колянната протеза е такъв че винаги метална компонента е в контакт с полиетилен. По този начин се удължава животът на ставата.
При избора на подходящи материали са взимат предвид много критерии:
-
Биологична поносимост. Материалите е необходимо да останат химично стабилни в специфичната вътрешна среда на човешкото тяло и не трябва да предизвикват нежелани химични и биологични реакции - при това в продължение на десетки години. Те не бива да са податливи на корозия, поради което се използват само определени материали. Очевидно е че чугунът не е най-подходящият материал за ставни протези, нито алуминият или медта
-
Възможност да заемат необходимата форма - ковкост, тънколивкост и същевременно якост на огъване, на усукване и опън. Това са механични свойства на материалите, изучавани още в първи курс по време на следването по дентална медицина в дисциплината материалознание - поради което зъболекарите гледат до голяма степен вискомерно на медиците, които рядко си имат понятие от техническите характеристики на различните материали. Използваните вещества трябва да заемат такава форма, която да позволява изпълнението на функцията на нормалното коляно. При това те трябва да остават стабилни и да не се променят по никакъв начин с течение на времето - тоест протезата да не може да се счупи. Фрактурата на изкуствена става е едно изключително неприятно усложнение, което изисква голяма по обем оперативна намеса, при това в спешен порядък
-
Стабилност и способност да поемат натоварвания за продължителен период от време - износоустойчивост. Използваните материали не бива да се деформират при механично въздействие и трябва да запазват своята форма и функция по възможност до края на живота на пациента. Дори и да не се фрактурира, една ендопротеза може да се износи механично и също да стане негодна за употреба - т.е. всеки един материал за протезиране трябва да бъде устойчив не само на еднократна (остра) травма, но и на хронични механични въздействия. Много често лекарите поставят невъзможни за изпълнение задачи на инженерите и това става повод за различни закачки и вицове за двете професионални съсловия. Разбира се, нищо вечно няма на този свят, но е добре смяната на колянната става да се отложи колкото е възможно по-напред във времето
Металните компоненти са лигирани с хром, кобалт и молибден. В най-общия случай използваните сплави се различават от тези при тазобедрените стави - причината е в коренно различната геометрия. Модерните коленни протези предлагат сложна геометрична форма, която позволява по-естествени движения. Изискванията са те да са не само стабилни, но и еластични. По тази причина титанът не изпълнява напълно необходимите изисквания, за разлика от тазобедреното ендопротезиране. Стандартното лигиране от хром, кобалт и молибден се е доказало като оптималното. То позволява отлична плъзгаемост, което намалява износването на изкуствената става. Никелът се съдържа в минимални количества в сплавите за колянно ендопротезиране и трябва да се вземе предвид при избора на протеза, тъй като статистически най-често се наблюдава алергия именно към никел в сравнение с всички други метали. Между двете метални ставни повърхности се поставя вложка от полиетилен, която се нарича инлей - но това понятие няма нищо общо с инлея като подтип на индиректните възстановявания в кариесологията. При нормални условия той е изграден от високомолекулярен полиетилен (UHMWPE). Биологичните и механичните качества на този материал са отлично изучени. Той е биологично инертен - не предизвиква (или предизвиква рядко) биологични реакции като алергия или отхвърляне. От друга страна притежава висок еластицитет, плъзгаемост и устойчивост, които качества са от огромно значение за движението. По-нататъшното подобряване на полиетилена е обект на много усилия - така например при третирането на материала с рентгенови лъчи се отделят свободни радикали от дългите въглеродни вериги и се образуват напречни връзки между тях. По този начин се произвежда така нареченият кръстосано - верижен полиетилен, който се характеризира с още по-голяма механична устойчивост.
Колянната става често се нарича погрешно шарнирна става - ставите от този тип могат да изпълняват само един вид движение в една равнина, в случая сгъване и разгъване, респективно флексия и екстензия. Естественото коляно обаче не се движи точно по този начин. То изпълнява освен сгъване и разгъване, също и плъзгане и ротационни движения. Първичните ендопротези също могат да ги изпълняват. Това е и причината за високата удовлетвореност на пациентите в днешно време след поставянето на изкуствена колянна става.

Тотална протеза за колянна става
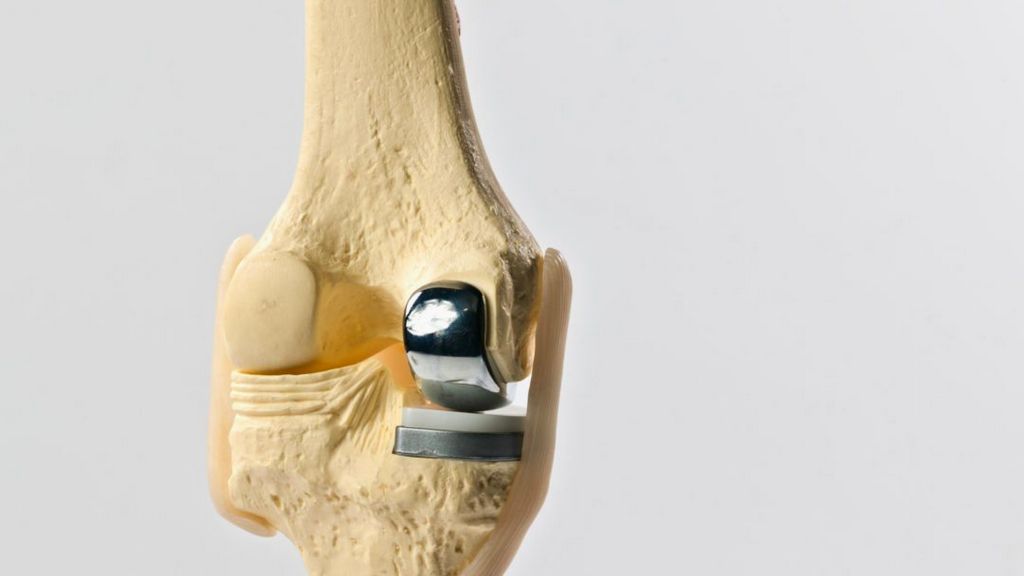
Частична (уникондиларна) протеза. Очевидно е че поставянето на една частична протеза изисква оперативни интервенции в много по-малък обем от тоталната. Оперативното време и рисковете са съответно много по-малки. По този начин се замества единствено увреденият участък от ставата - което може да отложи тоталното протезиране за много дълъг период от време. Такива протези се поставят при ставни увреждания в начален етап - когато е засегната единствено част от колянната става.
Съществуват и шарнирни протези. Те се поставят при нефункциониращ връзков апарат. При тях, за разлика от стандартната протеза, бедрената и пищялната компонента са свързани. Причината за това е че заради нарушената стабилност на колянната става (поради зле функциониращия колянен връзков апарат) е необходимо да се създаде допълнителна стабилност, за да не се стигне до луксация на протезата. Причината за това може да бъде много напреднала гонартроза, тежка травма в миналото, ревматоиден артрит или ревизия на ендопротеза. При тези протези удовлетвореността на пациентите е много по-ниска - изкуствената става не изпълнява естествените движения и няма издръжливостта на нормалната, повърхностна протеза. Необходимостта от поставянето на такава шарнирна протеза като първична при тежка гонартроза може да доведе до тежки и неприятни усложнения. В най-общия случай дългото отлагане налага най-често поставянето на различна става. Поради това е добре да не се отлага до последно, защото изпитаните години в болка и страдание не могат да се върнат. От друга страна тези шарнирни стави не гарантират отличните резултати на нормалните ендопротези.
Както вече беше показано на снимката по-горе, съществуват и частични колянни протези. Те се използват в случаите, при които само една част от ставата е засегната от деструктивни изменения. Те биват два вида – уникондилни и пателофеморални протези. При уникондилните не се жертват здравите тъкани в коляното и се заместват само увредените, които се локализират най-често по вътрешната страна на ставата. Те се отличават с по-малка инвазивност, по-бързо възстановяване и по-малка постоперативна болка. В миналото тези протези бяха с по-лош дизайн, поради което издръжливостта им беше по-малка. Новото поколение е различно, подобрено и статистически гарантира над 95 % десетгодишна преживяемост, а над 70% от тези стави са функционално годни дори за период от 15 години. В големите ендопротезни центрове в Германия (например в град Маркгрьонинген - там се поставят над 6000 протези годишно) и Ендоклиник Хамбург (11 000 протези годишно) около 15 - 20 % от първичните протези са именно уникондилни. Това се дължи на желанието на населението да се лекува своевременно, което гарантира по-високо качество на живота и по-активен живот без болка. В България ситуацията е коренно различна в негативен аспект. Пациентите чакат до последно, търпят години наред болката и ограничената функция.

Пателофеморалната протеза е сравнително нов тип продукт. При нея се поставя повърхностен протезен елемент на бедрото в частта, която контактува с капачката. Има разработени различни типове дизайн, като въпросът за това кой от тях е най-добър все още остава все още без категоричен отговор. Показания за поставянето им има сравнително рядко и все още малко практикуващи клиницисти имат натрупан голям опит с тях. В България до месец септември 2025 година все още няма поставена пателофеморална протеза; ако някой ортопед все пак е поставял нещо подобно, нека ни уведоми на е-мейл адрес office@ralev-dental.bg с цел да информираме широката общественост максимално подробно по въпросната тема.
Закрепването на ендопротезите към тялото е два типа – циментно и без употребата на цимент, както при изкуствените тазобедрени стави. Циментното закрепване все още е преобладаващо. Циментът представлява вид пластмаса (полиметилакрилат), който се нанася върху протезата и служи за нейното прикрепване костта - т.е. тук задръжката е от чисто адхезивен тип. При полимеризацията на цимента, която трае около 10 минути, се отделя топлина и сместа се втвърдява. След 10 минути циментът вече е полимеризирал окончателно. Безциментното закрепване е въведено много преди употребата на цимент в колянното ендопротезиране, но и днес продължава да се прилага в клиничната практика. При него задната повърхност на метала има специално покритие, към което няколко седмици след поставянето прораства естествената кост - т.е. и тук е налице остеоинтеграция от същия тип както при зъбните импланти. Първичната стабилност преди интеграцията към костта се гарантира от така наречената пресфит фиксация - задръжка от фрикционен тип. При нея костната тъкан се оформя по стандартен начин, но се поставя малко по-малък имплант от оформеното костно легло - така протезата се вклинява. В рамките на няколко дни тази връзка увеличава своята здравина, тъй като под тежестта на тялото протезата се вклинява все повече и повече. Идеята на безциментната фиксация е да се улесни евентуална бъдеща ревизионна оперативна интервенция - при липса на фиксиращ цимент се спестява значителен костен обем. Обратно, при наличието на фиксиращ цимент операторът няма особен избор - необходимо е да наложи линеарен разрез върху костта в съседен участък и да отдели старата става в комплект с дисковиден фрагмент от бедрената кост или тибията.
Както при всички хирургични намеси, така и при колянното ендопротезиране съществуват рискове и усложнения. Най-честите усложнения са ранева инфекция, артрофиброза, тромбоза и/или белодробна тромбоемболия, следоперативно кървене и ранно разхлабване на протезата. Те са известни и всички хирурзи вземат всички възможни мерки, те да не се получат. По тази причина и сериозните усложнения са изключително редки. Ползата значително надвишава риска - дотолкова че днес колянното ендопротезиране се смята за втората най-успешна ортопедична операция след тазобедреното, с минимална разлика в честотата на провалите и усложненията.
Имплантиране на зъби
От чисто уважение към всички свои колеги от граничните (и не толкова гранични) медицински специалности авторите на сайта решиха да оставят последно описанието на имплантирането на зъби. Въпреки че тази процедура всъщност се извършва най-често в световен мащаб, като обем и сложност тя не може да се сравнява с имплантирането на човешки зародиши и поставянето на пейсмейкъри или изкуствени стави; в същото време усложненията и провалите, които се получават в областта на имплантологията, далеч не са толкова опасни и животозастрашаващи колкото при останалите типове имплантиране.

В областта на първия долен премолар е поставен зъбен имплант - неговата вътрекостна част, която понякога се нарича имплантатна платформа. Съседният зъб (долен ляв кучеши зъб) е напълно здрав с изключение на малък кариозен шиечен дефект. Дистално се виждат ляти щифтови пънчета - пинлеи. Те биха могли да се използват за мостоносители, но изработката на удобна и функционална мостова протеза би наложила изпиляването на много здрави твърди зъбни тъкани - тези на третия зъб. Именно в това се състои голямата профилактична стойност на зъбните импланти - те не изискват унищожаването на собствени тъкани на човешкия организъм, които тъкани не могат да се възстановят повече. Тъй като човекът (поне на теория) е жив организъм от висш порядък, неговите тъкани нямат толкова голяма способност за регенерация - за разлика от тъканите на някои по-нисши организми като влечуги и земноводни. С напредъка на регенеративната медицина обаче всичко това ще се промени и то вероятно в много близко бъдеще. Към настоящия момент обаче поставянето на зъбни импланти представлява най-иновативния метод за възстановяване на липсващи зъби.

Поставяне на винтов имплант в областта на горна челюст. Именно винтовите импланти успяха да предизвикват истинската революция в имплантологията - при тях е налице така наречената първична стабилност и именно поради това успеваемостта в лечението е много висока. Необходимо е единствено имплантът да бъде завинтен в здрав костна тъкан - както е показано на схемата. При липса на достатъчно костен обем вече съществуват различни методи на костна пластика, с помощта на които може да се изгради нова костна тъкан. На горната снимка например се вижда как има трепанация на горночелюстния синус - това е извършено с цел увеличаване на обема на костната тъкан в синусната кухина. Вижда се и муко - периостално ламбо - това е слой от меки тъкани, който се отделя от костта с цел да се осигури оперативен достъп. Въпреки големите успехи в областта на трансмукозното имплантиране именно отпрепарирането на ламбо осигурява максимална прецизност и възможно най-добри постоперативни резултати. По този начин също така се предпазва имплантатната повърхност от замърсяване с епителни клетки и микроорганизми - тя е ецвана и следователно с много голямо повърхностно напрежение. Попадането на кръв от оперативното поле (но задължително от костната тъкан, наситена с остеобласти и костни морфогенетични протеини) осигурява максимално бърза и сигурна остеоинтеграция. По тази причина е добре първата субстанция, която осъществи контакт с имплантатната повърхност, е добре да бъде именно кръв и тъканна течност от разпробития костен отвор.

Поставяне на покривния винт върху имплантатната платформа. Всички двучастови импланти се предлагат в комплект с покривен винт - той се завинтва върху вътрекостната част и се оставя там до приключването на оздравителния процес. Това предпазва от попадането на кръвни съсиреци, хранителни остатъци и частици от изкуствената кост във вътрешността на импланта. На по-късен етап е възможно и прорастването на съединителна тъкан в имплантатната платформа; при по-дълбоко имплантиране дори може да се формира кост във вътрешността, което прави разкриването на имплантите доста травматично и технически сложно. В много случаи поставянето на гингивален оформител (сулкус формер) може да има по-добър ефект - така се здава първоначална форма на меките тъкани около импланта и те сформират един вид изкуствена гингива. При плътен гингивален биотип такава гингива по нищо не се отличава от естествената - биомиметичен ефект с гингивален сулкус и папили.

Много често около имплантатната платформа се поставя материал за увеличаване на костния обем - така наречената изкуствена кост. Значително по-рядко се аплицира автогенна кост - тя се взема от съседен участък или от много отдалечена, съвсем различна анатомична област на организма. Това значително увеличава оперативния обем и сложност, както и интра- и постоперативните рискове. Много често оплакванията на пациента в областта на донорския участък са по-големи от тези на мястото на имплантиране. Поради това много производители на медицински изделия се опитват да въведат в ежедневната лечебна практика евтини и качествени остеопластични материали; натрупаният в световен мащаб клиничен опит вече е значителен и съответно някои материали за отдавна утвърдени, а други са отхвърлени.

Имплантиране на изкуствен зъбен корен - вътрекостната част на зъбния имплант. В много нововъведения, рационализации и изобретения човекът просто копира това, което е създала природата и дори съществува наука, чиято основна задача е да наблюдава природните феномени и да ги пресъздава в инженерните дисциплини. Тази наука се нарича бионика и е доста мултидисциплинарна - включва елементи от биологията, медицината, машиностроенето, аеро- и хидродинамиката. В областта на зъбопротезирането създаването на изкуствени зъбни корени е най-логичното нещо, което някой би направил с цел да възстанови липсващия естествен зъб. Многократно са правени опити за имплантиране и на естествени зъби (един такъв случай е описан подробно в романа "Клетниците" на Виктор Юго), но успеваемостта при такива методи е много ниска, а усложненията са чести и трудни за лечение. Поради това практикуващите клиницисти бързо са се ориентирали към алопластични материали - пластмаси, стъклокерамика, цирконий и най-вече метал. Изработката на изкуствен корен от метал е чисто и просто копиране на това, което природата е създала; без аналог обаче е употребата на резбово съединение с цел осигуряване на добра първична стабилност на изкуственото тяло. Това важи далеч не само за областта на зъбопротезирането, а за всяка една човешка дейност - резбите нямат аналог в природата и този брилянтен инженерен мозък, който за първи път е приложил в практиката резбово свързване, е проявил наистина невероятна креативност! Не е известно кой точно е измислил резбата, има известни съмнения че това е Архимед. Който и да е бил изобретателят на резбата обаче, без съмнение е успял да промени качеството на човешкия живот към по-добро за хилядолетия напред.

Всяко едно имплантиране следва да се извършва при спазването на максимална асептика и антисептика - колкото и това да е трудно в условията на устната кухина. Микроорганизмите и възпалението са основният фактор, който може да доведе до провал и усложнения при имплантирането на каквото и да било - от изкуствена става през пейсмейкър до зъбен имплант; при ин витро процедурите пък възпалението може да доведе дори до трайно увреждане на репродуктивните функции на организма на майката, което се класифицира от законодателството като тежка телесна повреда. Съществува обаче една съществена разлика - при изкуственото оплождане се имплантира жив организъм, а при всички останали типове имплантиране - изкуствено тяло. Ето защо най-често самият имплант рядко и трудно може да бъде увреден от инфекциозните агенти - увреждат се единствено живите тъкани на пациента на мястото на имплантиране, но последиците от това също могат да бъдат изключително тежки.

В заключение може да се каже че имплантирането е една изключително обширна тема, която обхваща различни области от почти всяка медицинска специалност. Имплантиране се извършва от дълбока древност, дори от епохата на палеолита, хилядолетия преди да възникне писмеността и съответно да имаме на разположение писмени източници за изследване на историята. Много арехологически находки обаче убедително доказват че древните лечители са правели опити за имплантиране на различни чужди тела в организма на пациентите си и някои от тези опити са били изключително успешни. С развитието на науката и технологиите все повече активни и пасивни медицински изделия се поставят в човешкия организъм и играят активна роля за подобряването на качеството на човешкия живот - дори и на много възрастни пациенти. Всичко това е едно от достиженията на съвременната цивилизация и е едно дълбоко хуманно дело - колкото и това да звучи пресилено и комерсиално, именно такава е реалността в сферата на здравеопазването. Очаква се благодарение на засилената и подобрена грижа за човешкото здраве продължителността на човешкия живот да нарастне значително в световен мащаб; част от това значимо медицинско постижение ще се дължи и на имплантирането като добре проучена и усъвършенствана оперативна процедура.
Какво е имплантиране?
Имплантиране на зародиш
Имплантиране на пейсмейкър
Други видове имплантиране
Имплантиране на тазобедрена става
Имплантиране на колянна става
Имплантиране на зъби